Fatigue et malaise post-effort
Anamnèse et diagnostic
La fatigue et le malaise post-effort sont les symptômes les plus fréquemment rapportés par les patients souffrant d’affection post-COVID. Dans le cadre de l’affection post-COVID, la fatigue est décrite comme une asthénie sévère, une sensation que le corps est «vidé de son énergie » et qu’il est épuisé minimal. Les patients mentionnent souvent de la fatigue au réveil et l’exacerbation de cette dernière après un effort. Les patients peuvent rapporter le besoin de dormir pendant la journée, même s’ils ne souffrent pas de trouble du sommeil. La fatigue peut se manifester mentalement (fatigue cognitive) ou physiquement (fatigue motrice). La fatigue peut fluctuer au cours de la journée, les efforts physiques et cognitifs étant un facteur déclenchant. Dans certains cas, des facteurs hormonaux, l’insomnie, le stress et l’anxiété peuvent également entrer en ligne de compte.
L’échelle suggérée pour l’évaluation de la fatigue et de son impact est :

L’échelle de gravité de la fatigue (FSS) a également été suggérée dans certains essais cliniques ou études. Elle évalue uniquement la fatigue motrice et non la fatigue cognitive.
Le malaise post-effort est l’aggravation des symptômes après un effort physique ou mental. Il peut se manifester par une intolérance orthostatique ou une intolérance à l’effort. Le malaise post-effort doit être évalué systématiquement dans l’affection post-CO-
VID, car il pourrait modifier le pronostic et la prise en charge.
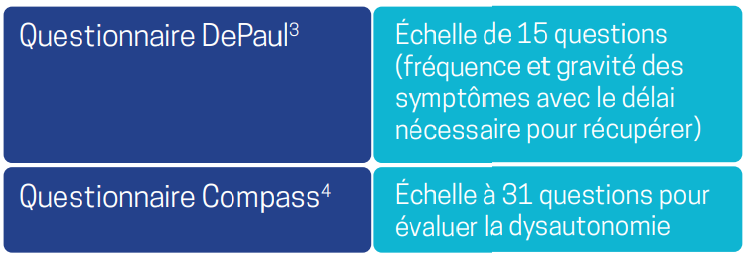
Les échelles proposées pour le dépistage du malaise post-effort et de l’intolérance orthostatique sont :
En cas de fatigue post-COVID, les médecins devraient rechercher dans la fatigue post-COVID une tachycardie orthostatique dans le cadre d’une dysautonomie. Un test de tachycardie orthostatique est recommandé (test de Schellong tout d’abord en position allongée pendant 10 minutes, puis une mesure de la tension artérielle et de la fréquence cardiaque en position debout, chaque minute pendant 10 minutes). Le syndrome de tachycardie orthostatique posturale (POTS) (41) est diagnostiqué en cas d’augmentation de la fréquence cardiaque de 30 battements par minute (bpm) entre la position couchée et la position debout en plus d’une reproduction des symptômes. L’hypotension orthostatique est un critère d’exclusion du syndrome POTS (41).
Lorsqu’ils souffrent d’un malaise post-effort, les patients peuvent ressentir des vertiges, des palpitations (en particulier à la suite d’un effort, même minime), des symptômes gastro-intestinaux (nausées, diarrhée, douleur abdominale), des troubles urinaires, et de la vision etc. Ces symptômes peuvent être liés à la dysautonomie. Les troubles dysautonomiques comprennent l’hypotension orthostatique ou le syndrome de tachycardie orthostatique posturale (POTS) ou un spectre d’intolérance orthostatique qui se manifeste par de la tachycardie. Les symptômes post-COVID sont souvent liés à une tachycardie posturale ou une intolérance orthostatique, mais moins à une hypotension orthostatique.
Il est important d’exclure d’autres causes de fatigue en se basant sur l’anamnèse et l’examen physique. Les principales affections susceptibles de provoquer de la fatigue sont les troubles neurologiques (sclérose en plaques, par exemple), les troubles psychiatriques (épisode dépressif majeur, par exemple), les troubles gastro-intestinaux (hémochromatose, par exemple), les maladies cardio-respiratoires (sarcoïdose, insuffisance cardiaque, syndrome coronarien aigu), les troubles du sommeil (hypersomnie, narcolepsie), le syndrome d’apnée du sommeil, les troubles endocriniens, les troubles rhumatologiques, les cancers, les troubles rénaux, les troubles métaboliques ainsi que les médicaments. La revue de tous les symptômes associés doit inclure l’évaluation cardiaque (douleurs thoraciques, palpitations, dysautonomie, malaise post-effort), respiratoire (dyspnée), psychiatrique (dépression, anxiété, irritabilité), neurologique (troubles cognitifs, maux de tête, insomnie), et l’évaluation de la douleur.
Pendant l’évaluation clinique, il est important de faire la différence entre la somnolence et la fatigue. Une évaluation du sommeil est recommandée pour rechercher des troubles du sommeil ou des apnées du sommeil (cf. troubles du sommeil). L’échelle d’Epworth (2) peut être utilisée pour dépister l’apnée du sommeil. Une consultation spécialisée d’évaluation du sommeil peut être indiquée si l’échelle d’Epworth est positive ou si des apnées du sommeil sont soupçonnées.
Le bilan sanguin pour la fatigue et le malaise post-effort comprend une formule sanguine complète, un dosage de la ferritine, de l’urée, de la créatinine, de la glycémie, du sodium, du potassium, du calcium, du magnésium, du phosphate, de la vitesse de sédimentation, de la CRP, de la créatine kinase, TSH, de la vitamine B12, de l’acide folique, des examens de la fonction hépatique. D’autres tests tels le dosage de la vitamine D (uniquement remboursé par l’assurance dans des cas très spécifiques depuis 2022* ), la sédimentation urinaire, l’HbA1c, l’électrocardiogramme, les niveaux de cortisol matinal, etc. peuvent être ajoutés selon l’anamnèse individuelle et les symptômes associés.
Si l’examen clinique et le bilan de base se situent dans les limites normales et si la suspicion de dysautonomie reste forte, d’autres tests tels que le tilt test peuvent être réalisés après une consultation spécialisée de cardiologie ou de neurologie. Dans certains cas, un enregistrement par Holter peut également apporter des informations sur la perte du rythme nycthéméral ou la tachycardie diurne inappropriée, parfois rencontrée dans la dysautonomie, en corrélant les épisodes de palpitations avec une éventuelle arythmie.
Les palpitations dans le contexte d’une affection post-COVID peuvent être évaluées dans un premier temps par un électrocardiogramme à 12 dérivations, ainsi qu’un enregistrement par Holter (surveillance du rythme cardiaque sur (24-48) heures en ambulatoire). Selon l’affection sous-jacente soupçonnée, des examens complémentaires tels qu’une échocardiographie, une mesure de la fréquence cardiaque en position couchée et debout ou un test d’effort (si toléré) sont suggérés (non recommandés si l’affection post-COVID est la seule indication).
L’impact sur la capacité fonctionnelle et la qualité de vie doit être évalué si les patients présentent de la fatigue ou un malaise post-effort (cf. capacité fonctionnelle).
Prise en charge
L’objectif de la prise en charge doit être de réduire l’impact des symptômes et de permettre aux patients de reprendre diverses activités lorsqu’elles sont adaptées.
Il est recommandé aux patients de tenir un journal de la réserve d’énergie quotidienne (annexe 2) pour suivre l’évolution des symptômes, en se basant sur la règle des 4 P : planifier, prendre son temps, prioriser, positionner. Il est recommandé d’adopter une routine quotidienne axée sur les activités de la vie quotidienne et de respecter la réserve d’énergie journalière. Les patients devraient recevoir des conseils sur la manière d’évaluer leur réserve d’énergie quotidienne et de prévenir les malaises post-effort.
L’ergothérapie est recommandée pour gérer les activités quotidiennes et l’utilisation de la réserve d’énergie (entretien de l’autonomie dans les activités de la vie quotidienne, ainsi que gestion des activités journalières) et est remboursée par l’assurance médicale de base. Le soutien et le suivi neuropsychologiques sont également recommandés. Si elle est prescrite, la physiothérapie doit mettre l’accent surle pacing par des exercices adaptés permettant de réduire la fatigue et d’éviter le déconditionnement (cf. traitement).
Il est recommandé d’éduquer le patient et de l’aider à comprendre les causes sous-jacentes de la fatigue, de l’aider à l’accepter selon les situations, et à gérer l’impact de cette fatigue sur la vie quotidienne. L’éducation thérapeutique des patients sur la fatigue (cause, impact, domaines) est essentielle et peut être dispensée par des ergothérapeutes et des (neuro) psychologues. Cette mesure est possible sur une base individuelle ou en groupe. L’interaction entre les patients peut aider à traiter les symptômes et leur impact. Une approche corps-esprit est bénéfique dans le traitement de la fatigue grâce à la relaxation, la pleine conscience, les techniques de méditation, le yoga et l’hypnose. Dans certains cas, le tai-chi et le shiatsu peuvent également enseigner aux patients le concept de gestion des symptômes.
Pour les patients actifs professionnellement et les étudiants, un retour progressif, si nécessaire, leur permet d’adapter et de gérer l’impact des symptômes (cf. capacité fonctionnelle). Une fatigue importante aura un impact significatif sur le travail/les études et la capacité fonctionnelle. La charge de travail doit donc être adaptée en conséquence. Une prise en charge interdisciplinaire est recommandée dans ces cas. L’ergothérapie ou la thérapie neuropsychologique peuvent être utiles pour adapter et gérer la vie quotidienne et l’impact sur le travail, l’éducation à l’autogestion, etc. Les malaises post-effort doivent être pris en compte et prévenus. Il est important de consolider chaque étape et de s’assurer qu’aucun malaise post-effort ne se produit avant d’augmenter le temps de concentration ou l’effort nécessaire pour les activités (sociales, professionnelles et autres).
Les troubles dysautonomiques sont difficiles à traiter et peuvent avoir un impact considérable surla capacité fonctionnelle et la qualité de vie des patients. Le traitement non pharmacologique permettant la prévention du malaise post-effort et le pacing sont nécessaires en plus d’un suivi régulier. Les mesures de prévention ou de traitement de l’intolérance orthostatique comprennent des contractions isométriques des membres inférieurs pendant 2 minutes avant de se lever de la position couchée, en évitant de se lever rapidement, dormir en position semi-assise, porter des bas de contention (médicaux, classe 2, si tolérés jusqu’à la taille), avoir une prise quotidienne de sel de 6-10 g (en l’absence de contre-indication), s’hydrater (2-3 l/ jour), boire de l’eau avant les repas,fractionner les prises alimentaires (petits repas réguliers) et s’allonger après un repas copieux.
Les traitements pharmacologiques de deuxième intention sont disponibles en plus des options de traitement non pharmacologique pour les troubles dysautonomiques. Ces traitements sont introduits uniquement dans les cas documentés de dysautonomie et en coordination avec des cardiologues ou des neurologues
* Limitations selon la position no 1006.00 des « Listes des analyses » LA (liste non exhaustive) : uniquement chez les patients présentant des troubles du métabolisme osseux, après un événement de chute non élucidé chez les patients ≥ 65 ans, des antécédents de risque accru de fracture chez les patients ≥ 65 ans, des affections ou des affections présumées qui affectent le métabolisme ou l’absorption de la vitamine D, et des médicaments qui affectent le métabolisme de la vitamine D ou son absorption.



